Manejo y tratamiento de enfermedades glomerulares (Parte 1) (2019)
The Kidney Disease: Improving Global Outcomes (KDIGO) initiative organizó una Conferencia de controversias sobre enfermedades glomerulares en noviembre de 2017. La conferencia estuvo centrada en la Guía KDIGO 2012, con el objetivo de identificar nuevos conocimientos sobre la nomenclatura, patogénesis, evaluación diagnóstica y, en particular, el tratamiento de las enfermedades glomerulares desde la publicación de la Guía. El consenso del grupo establece unas recomendaciones, que en particular aquellas relacionadas con los tratamientos deberán ser revisadas por el Grupo de trabajo. Este informe trata sobre la gestión general de la enfermedad glomerular, sobre la nefropatía IgA y la nefropatía membranosa.
El grupo KDIGO iniciativa publicó su primera Guía sobre enfermedades glomerulares en 2012 [1]. Dados los enormes avances en la comprensión de la patogénesis de las enfermedades glomerulares, en la identificación de nuevos biomarcadores diagnósticos y en los tratamientos emergentes, alrededor de 100 expertos de diversas disciplinas (nefrología, anatomía patológica, reumatología, pediatría) y organizaciones (academia, industria farmacéutica) fueron convocados entre el 17 y el 19 de noviembre de 2017. A través de la reunión plenaria y las discusiones en grupos pequeños, la conferencia tuvo como objetivo evaluar el consenso y controversias en la nomenclatura, manejo general y gestión de las enfermedades glomerulares, las necesidades futuras en investigación, y en particular, la evaluación crítica de las recomendaciones dadas en la Guía existente.
El primero de los dos informes trata sobre el manejo general de las enfermedades glomerulares. Además, este informe aborda dos formas comunes de glomerulonefritis (GN), a saber, la nefropatía IgA (IgAN) y la nefropatía membranosa. Las podocitopatías primarias, las enfermedades glomerulares mediadas por el complemento, la nefritis lúpica, las nefritis asociadas al anticuerpo anti-citoplasma de los neutrófilos (ANCA) y las gammapatías monoclonales de significado renal se tratarán en el segundo informe. Estas dos conferencias resumen las bases para para el proceso de actualización de la Guía que comenzó en agosto de 2018.
PRINCIPIOS GENERALES EN EL TRATAMIENTO DE LA ENFERMEDAD GLOMERULAR
Esta sección considerará los nuevos conceptos y controversias en el manejo general de los pacientes con enfermedades glomerulares. Los problemas específicos de cada enfermedad junto con las aplicaciones o excepciones a estos aspectos generales se discutirán dentro de cada enfermedad glomerular en concreto. Una amplia base adicional para el manejo de las enfermedades glomerulares se puede encontrar en el capítulo 2 de la Guía de Práctica Clínica KDIGO 2012 para glomerulonefritis [1].
Biopsia renal
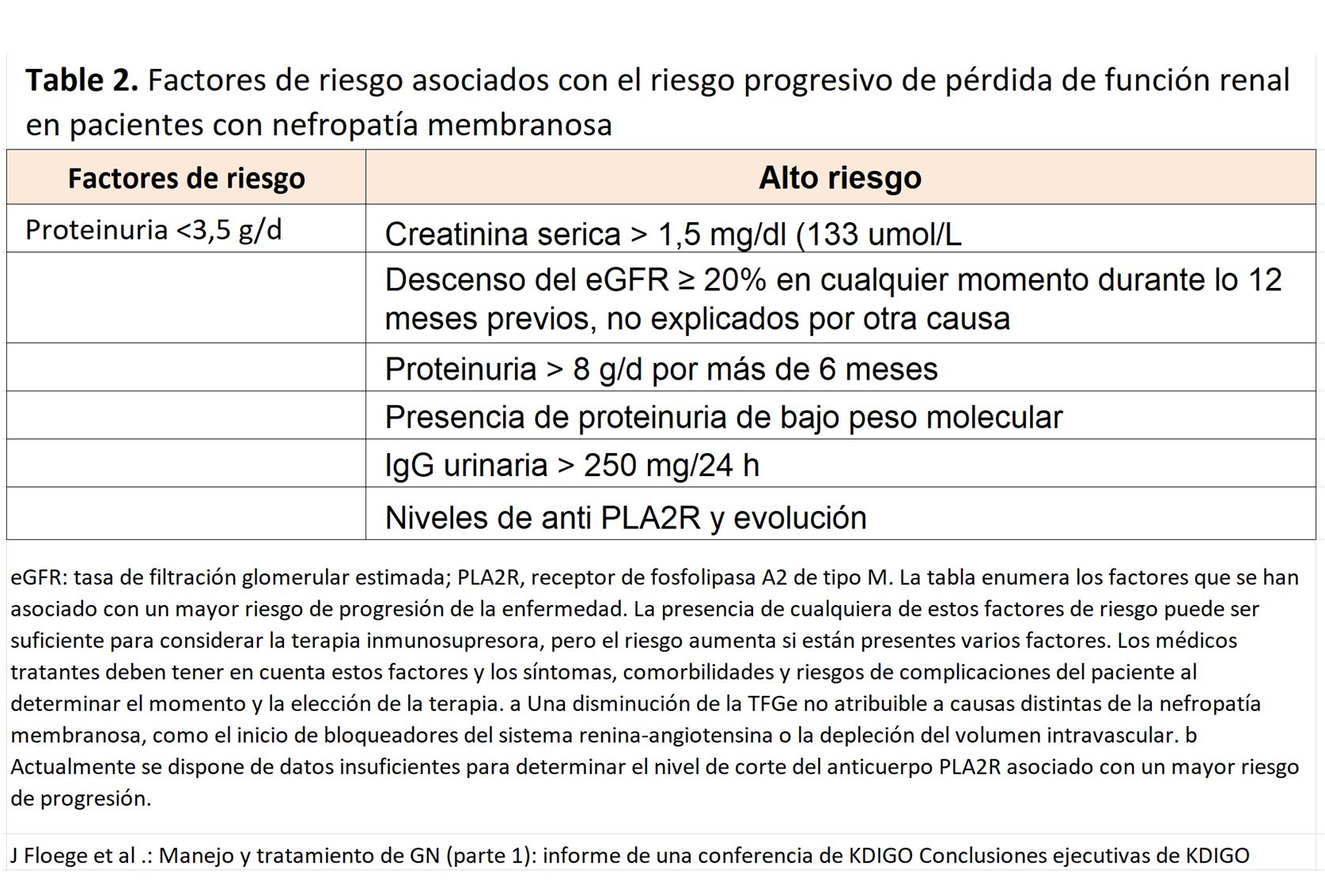
La biopsia renal sigue siendo la piedra angular para la evaluación de las enfermedades glomerulares [2] [3]. En muy pocas y específicas circunstancias, como el síndrome nefrótico infantil sensible a los esteroides, el diagnóstico y el tratamiento a menudo se realizan sin biopsia renal. En adultos, este enfoque es poco común, pero puede ser considerado en casos individuales. Por ejemplo, pacientes con función renal normal, inicio agudo de un síndrome nefrótico, y que son positivos para el receptor anti-fosfolipasa A2 (PLA2R), es probable que tengan una nefropatía membranosa. El tratamiento podría iniciarse sin biopsia si tales pacientes presentan un alto riesgo de complicaciones relacionadas con la biopsia, pero se debe tener cuidado ya que otras enfermedades pueden presentarse con todas estas características [4] [5].
El tejido renal también es fundamental para evaluar el grado de actividad histológica y cronicidad así como para identificar hallazgos inesperados tales como nefritis intersticial, lesión renal aguda o semilunas, todos ellos factores que podrían afectar significativamente el tratamiento de la enfermedad.
La biopsia renal debe interpretarse en el contexto del origen étnico, de la edad y de la presencia de hipertensión, ya que pueden modificar el valor de la histología renal. Por ejemplo, entender el concepto de "normal" en el caso de una glomeruloesclerosis focal y segmentaria relacionada con la edad de una población podría permitir una mejor estimación del grado de enfermedad glomerular en una biopsia individual [6]. La aplicación de otros aspectos modificadores, como el origen étnico, debe ser considerado.
Es probable que el valor del tejido renal se expanda significativamente a corto plazo. Es también probable que adoptar un enfoque más relacionado con el manejo de la biopsia mejore su valor al proporcionar más información importante para el diagnóstico, el pronóstico y el tratamiento. Por ejemplo, todos los ensayos clínicos tienen fallos de tratamiento que sugieren variaciones entre individuos en las vías moleculares que impulsan la progresión de la enfermedad, a pesar de una histopatología similar. Para desarrollar terapias dirigidas, la identificación de estas vías es necesaria y requerirá un enfoque en los mecanismos operativos a nivel de tejido, en lugar de depender únicamente de los hallazgos histológicos estándar. Esto también se vincula con el nuevo concepto de remisión inmunológica versus remisión clínica [5] [7] [8].
La necesidad de microscopía electrónica para cada biopsia sigue siendo controvertida. Puede ser crítica en algunos casos, por ejemplo, para diferenciar entre las variantes de glomeruloesclerosis segmentaria focal adaptativa y las mediadas inmunológicamente [9]. La aplicación a nivel mundial puede ser difícil, pero podría aprovecharse mediante la preservación de una pequeña cantidad de tejido y, dentro de los cauces legales, ser enviada a un laboratorio de referencia de microscopía electrónica para su evaluación.
Valoración de la función renal.
Proteinuria. La mayoría de las enfermedades glomerulares están asociadas con proteinuria significativa. Si bien se usan comúnmente las proporciones de albúmina/creatinina o proteína/creatinina (PCR) en orinas aleatorias puntuales, los datos recientes resaltan el pobre acuerdo entre estas proporciones y las mediciones de proteína en orina de 24 horas [10]. Aunque la proporción de albúmina/creatinina puntual y la PCR son útiles en el manejo clínico general, no son lo suficientemente precisas cuando se toman decisiones terapéuticas sobre el uso de medicamentos de alto riesgo ante pequeños cambios en la proteinuria [11] [12]. En tales casos, se deben medir la proteinuria o la relación PCR en orina de 24 horas. Es importante destacar, como se ha demostrado, que la PCR medida en una recolección de orina prevista de 24 horas que esté al menos completa en un 50% refleja con precisión la proteinuria de 24 horas [13].
En niños pequeños, generalmente no es posible obtener una recolección de orina de 24 horas y la PCR aleatoria es el medio preferido para evaluar la proteinuria. La monitorización de los niveles de albúmina sérica en pacientes nefróticos también representa una herramienta valiosa para evaluar indirectamente el grado de proteinuria.
Evaluaciones de la TFG. El patrón oro para estimar la función excretora renal sigue siendo la inulina o las técnicas de depuración isotópica, pero son costosas y requieren la experiencia del operador. Las técnicas más nuevas y precisas para medir la tasa de filtración glomerular (TFG) están evolucionando [14]. Actualmente, la ecuación del Grupo Colaborativo para el estudio de la Epidemiología de la Enfermedad Renal Crónica (CKD-EPI) para estimar la TFG a menudo se usa en su lugar [15]. Las fórmulas también se han desarrollado para niños [16] [17]. Sin embargo, las ecuaciones estimadas de TFG (TFGe) no se han validado en enfermedades glomerulares específicas y poblaciones de pacientes. Además, al estimar la función glomerular en pacientes con proteinuria de alto grado, la mayoría de los estudios todavía usan recolecciones de orina de 24 horas para el aclaramiento de creatinina. Los errores relacionados con la recolección de la orina y las mediciones de laboratorio en estas condiciones pueden inducir hasta un 50% de errores en la medición de la TFG [18] [19] [20]. La precisión de estos métodos puede compensarse parcialmente mediante la medición longitudinal frecuente y el uso de técnicas de suavizado de datos [21]. Es deseable que aparezca un biomarcador sencillo, fiable y económico para la valoración de la función renal.
Hematuria. La macro o microhematuria se asocia con casi todos los trastornos glomerulares y la identificación de los cilindros hemáticos puede proporcionar pistas sobre enfermedades nefríticas como la Nefropatía IgA. Cualitativamente, la tira reactiva de orina puede distinguir la presencia o ausencia de microhematuria, pero su capacidad para cuantificar la hematuria tiene dificultades, que incluyen el tiempo entre la recolección y el examen, la concentración de orina, la preparación de la muestra de orina, el pH de la orina y la experiencia del examinador. Sin embargo, la desaparición de la hematuria, asociada con la remisión clínica completa, puede ser importante para evaluar la actividad de enfermedades como la Nefropatía IgA y la vasculitis por anticuerpos anticitoplasma de los neutrófilos [22] [23].
Valoración de la evolución. Las agencias reguladoras aún otorgan la aprobación de medicamentos en GN según los hallazgos clásicos de remisión completa de proteinuria, como resultado positivo, y enfermedad renal en etapa terminal (ESKD) (o una reducción del 50% en TFRe), y/o mortalidad como resultados negativos. Las recientes colaboraciones entre la Administración de Drogas y Alimentos de EE UU (FDA), la industria farmacéutica y los miembros de sociedades de nefrología, bajo el paraguas organizativo del grupo Iniciativa en Salud Renal (Kidney Health Initiative), están desarrollando objetivos subrogados alternativos de referencia para la aprobación de nuevos medicamentos. La primera reunión de consenso culminó con la decisión de permitir una reducción del 40% en la TFGe como punto final, pero se necesitan puntos finales más precoces en estas raras enfermedades [24]. En la nefropatía membranosa, los datos recientes sugieren que la remisión completa podría servir como un punto final subrogado y la remisión parcial podría ser utilizada como base para la aprobación, en programas acelerados de aprobación en EE UU [25]. Ambos resultados están respaldados por técnicas estadísticas que permiten la cuantificación prospectiva del beneficio de una remisión parcial de proteinuria, basada en su duración para un paciente individual [26]. El grupo Iniciativa en Salud Renal actualmente está evaluando los puntos finales subrogados en la nefropatía IgA y en la nefropatía lúpica.
Futilidad. El concepto de futilidad puede ser crítico para el manejo del paciente. Este "punto de no retorno" generalmente se define por una TFGe baja, a menudo < 30 ml/min/1.73 m2 y/o biopsia renal con un alto grado de alteraciones crónicas irreversibles [1]. La evaluación no invasiva de la cronicidad/fibrosis renal completa no está disponible para su aplicación clínica [27]. Actualmente, la tasa de cambio en la función renal es probablemente más importante que una medición transversal simple de la TFGe para definir la futilidad. Además, se debe considerar la edad y el bienestar general al determinarla.
La cuestión de la futilidad también se extiende a los ensayos clínicos. Los criterios de futilidad a menudo se utilizan para excluir a los pacientes de los ensayos clínicos con la idea de que el riesgo superaría el beneficio para dichos pacientes. Por lo tanto, muchos pacientes pierden la oportunidad de participar en ensayos, lo que complica el logro del tamaño de la muestra y la generalización de los resultados. Puede ser útil tener una mayor participación del paciente para determinar la elegibilidad de los ensayos clínicos. Si el médico responsable considera que es razonable el ensayo clínico y su paciente está completamente informado, dichos pacientes podrían considerarse si los criterios de futilidad fueran menos rígidos. Este concepto se sigue comúnmente en la práctica clínica. Aunque controvertido, la participación del paciente puede volverse más relevante a medida que los tratamientos de bajo riesgo estén disponibles.
Calidad de vida y calidad de salud.
La calidad de vida y la salud son componentes importantes para determinar el valor del tratamiento, y las agencias reguladoras los utilizan cada vez más para evaluar el valor general de un nuevo tratamiento [1]. En las enfermedades glomerulares, los resultados relacionados con el paciente y las medidas de resultado relacionadas con el paciente están evolucionando, pero los estándares para la práctica clínica aún no existen.
Otros determinantes de progresión de la enfermedad renal.
Además de los factores de progresión bien establecidos, como proteinuria persistente, hipertensión o diabetes mal controlada, tabaquismo o enfermedad cardiovascular generalizada [28], nuevas evidencias respaldan la prematuridad como un factor de impacto en la dotación de nefronas, que potencialmente limitan la reserva renal y aumentan el riesgo de progresión de las enfermedades glomerulares (Tabla 1) [29]. Esto puede aproximarse por el peso al nacer, un dato demográfico de bajo costo y fácilmente disponible. Su valor dentro de enfermedades específicas sigue siendo especulativo, pero podría considerarse como información básica que puede afectar el tratamiento y los resultados de las enfermedades glomerulares.
Otro factor de riesgo para la salud recientemente definido es la calidad del sueño. De la Encuesta Nacional de Examen de Salud y Nutrición en la población con ERC, la baja duración del sueño y otros trastornos relacionados (por ejemplo, síndrome de piernas inquietas, apnea del sueño) se asociaron con la mortalidad por todas las causas y la mortalidad cardiovascular. La extrapolación a la población con enfermedad glomerular parece relevante ya que este es un factor modificable y puede aplicarse ampliamente a todos los pacientes [30].
La reducción de peso en pacientes obesos puede beneficiar las enfermedades glomerulares [31] [32] [33]. Pequeños estudios, centrados en la dieta y la cirugía de derivación, han demostrado al menos beneficios a corto plazo. La reducción de peso y la mejora del sueño son posibles factores beneficiosos adiciones a los tratamientos estándar y además, son económicos, fácilmente aplicables y que fomentan la participación del paciente.
El sexo es otro problema que a menudo se considera una parte importante de la estratificación del riesgo de enfermedad en GN. Sin embargo, datos recientes sugieren que las diferentes tasas de progresión están más impulsadas por la categoría histológica, la presión arterial y la severidad de la proteinuria que por el sexo.
Pruebas genéticas en la enfermedad renal.
Las pruebas genéticas han evolucionado rápidamente y su función se ha ampliado para incluir no solo la confirmación de diagnósticos clínicos, sino también para el establecimiento de patrones de herencia, la diferenciación de trastornos heterogéneos, la determinación del tratamiento adecuado, la orientación de las decisiones sobre planificación familiar y para la determinación de la causa de los trastornos renales familiares inexplicables. También se espera que se utilice para identificar nuevos factores de riesgo de susceptibilidad y progresión. El costo actual y las implicaciones clínicas poco claras limitan el uso de pruebas genéticas [35] [36].
Manejo de complicaciones de enfermedades glomerulares.
Hipertensión. El control de la hipertensión sigue siendo crucial para el manejo de las GN. Aunque persiste cierta controversia, los datos respaldan un objetivo de PA de 125/75 mmHg en el paciente con GN con proteinuria > 1 g / día. Es fundamental para el tratamiento de la hipertensión resistente una revisión cuidadosa de la ingesta de sodio en la dieta del paciente. Educar al paciente sobre cómo interpretar las etiquetas de los alimentos y proporcionar comentarios mediante la evaluación de la ingesta de sodio, con estimaciones de sodio en orina de 24 horas, son estrategias efectivas [37] [38]. La restricción de sodio no solo disminuirá la presión arterial, sino que también puede mejorar los efectos antiproteinúricos de los bloqueantes del sistema renina-angiotensina (SRAA). El Instituto de Medicina actualmente recomienda limitar el sodio en la dieta a < 1.500 mg / día (65 mmol/d), que es una reducción del 50% al 75% de la ingesta promedio de América del Norte. No hay datos claros sobre la restricción óptima de sodio en niños.
Reducción de proteinuria. La reducción de la proteinuria sigue siendo un objetivo en prácticamente todas las enfermedades glomerulares. El enfoque principal es a través del bloqueo del SRAA. Un área de controversia es si los inhibidores de la enzima convertidora de angiotensina o los bloqueadores de los receptores de angiotensina deben usarse solos, como terapia dual y / o en combinación con un antagonista de la aldosterona. Anteriormente, la hipercalemia y la lesión renal aguda superaban los beneficios de la terapia dual, pero estudios recientes indican que con una monitorización cuidadosa, la terapia combinada puede ser segura [39]. Sin embargo, el beneficio del bloqueo dual del SRAA en GN con proteinuria de alto grado no está claro [39]. El enfoque práctico para mejorar los riesgos debidos a los bloqueadores de SRAA, en particular la lesión renal aguda, es proporcionar "instrucciones para los días de enfermedad" para retener o disminuir la dosis de estos medicamentos durante los períodos en que puede ocurrir una disminución de la volemia, como sucede con vómitos o diarrea.
El bloqueo de la aldosterona reduce la mortalidad cardiovascular en pacientes con insuficiencia cardíaca y también reduce la albuminuria [40] [41] [42]. Sin embargo, la relación riesgo-beneficio absoluta para el bloqueo de la aldosterona en la GN sigue sin estar clara.
Los inhibidores de las proteínas de transporte de sodio-glucosa 2 (SGLT2) pueden ofrecer una nueva estrategia de reducción de proteinuria. Sin embargo, en un estudio reciente, el tratamiento a corto plazo con el inhibidor de SGLT2 dapagliflozina no modificó la función hemodinámica renal ni atenuó la proteinuria en humanos no diabéticos con glomeruloesclerosis segmentaria focal, posiblemente debido a la regulación negativa de la expresión de SGLT2 renal en la glomeruloesclerosis segmentaria focal [43]. Varios estudios actualmente están investigando los inhibidores de SGLT2 en la ERC no diabética (p. ej., The Study of Heart and Kidney Protection With Empagliflozin [EMPA-KIDNEY], NCT03594110; Efectos de Dapagliflozina en pacientes no diabéticos con proteinuria [DIAMOND], NCT03190694; Un estudio para evaluar el efecto de Dapaglifozina sobre los resultados renales y la mortalidad cardiovascular en pacientes con enfermedad renal crónica [DapaCKD], NCT03036150).
Hiperlipidemia. La enfermedad vascular acelerada observada en pacientes con ERC incluye a aquellos con GN, y los datos recientes sugieren que esto puede ser peor en algunas enfermedades glomerulares que en otras [44] [45]. Aunque tradicionalmente se han usado estatinas para tratar la hiperlipidemia y son efectivas, los valores objetivo pueden no ser alcanzados, especialmente en la nueva era de objetivos muy bajos de lipoproteínas de baja densidad. Nuevos agentes potentes como los inhibidores de la proproteína convertasa subtilisina / kexina tipo 9 (p. Ej., evolocumab, alirocumab) deben estudiarse en la población con GN [46]. La evidencia de que la terapia hipolipemiante en los niños es beneficiosa es de baja calidad, pero necesita ser explorada dada su longevidad esperada [47]. En contraste con los beneficios cardiovasculares de las estatinas, los beneficios renales no están bien establecidos [48].
Hipercoagulabilidad. En cuanto a la relación riesgo-beneficio de la anticoagulación profiláctica en pacientes nefróticos, especialmente en aquellos con enfermedades glomerulares asociadas a eventos trombóticos, hay ayudas de tratamiento, especialmente para pacientes con nefropatía membranosa (www.med.unc.edu/ gntools) [49] [50]. Solo se ha demostrado que los anticoagulantes orales no antagonistas de la vitamina K se pueden usar de manera segura con una TFGe por encima de 30 ml/min/1.73 m2. Los efectos de la ERC más severa y la proteinuria sobre el metabolismo y el aclaramiento de los anticoagulantes orales no antagonistas de la vitamina K requieren mayor estudio [51].
Riesgo de infección. Existe un riesgo de infección con la mayoría de los medicamentos utilizados para tratar las enfermedades glomerulares, incluidas las infecciones comunes, en particular las neumonías, pero también las complicaciones infecciosas más específicas, como la reactivación del virus de la hepatitis B durante la inmunosupresión [52] o las infecciones que se agrupan en regiones particulares, como son las infecciones por pneumocystis en pacientes chinos [12]. Por lo tanto, se necesita profilaxis antimicrobiana según la práctica regional. Las infecciones específicas también son más comunes con ciertos medicamentos, como la infección con organismos encapsulados durante el tratamiento con el inhibidor del complemento eculizumab. Todos los pacientes que reciban esta terapia deben recibir la vacuna anti-meningocócica con el multicomponente de serogrupo B [1] [53], comenzando al menos 2 semanas antes del inicio del tratamiento. Es probable que esto sea más relevante en pacientes con GN, ya que los inhibidores específicos del complemento se evalúan para detectar nefropatía C3 y nefropatía IgA.
Desde una perspectiva global, también existe la necesidad adicional de una evaluación cuidadosa del potencial de un paciente de infecciones endémicas como la tuberculosis, la hepatitis B y por parásitos en función de los orígenes geográficos.
Estudios futuros
Las áreas importantes de futuras investigaciones, además de las mencionadas anteriormente, incluyen métodos mejores y más rápidos como puntos de atención (por ejemplo, para TFG, proteinuria, evaluaciones de riesgo). La colaboración profunda entre patólogos, farmacéuticos, enfermeras y médicos es esencial [54]. Acelerar el desarrollo de nuevos fármacos junto con ensayos de tratamiento más sofisticados y eficientes es fundamental para mejorar el éxito. Por ejemplo, los métodos de diseño adaptativo y de clúster pueden acortar el tiempo de prueba, reducir el tamaño de la muestra y acelerar el desarrollo más precoz [54] [55].
Las enfermedades glomerulares son raras, pero representan un porcentaje significativo de la población con ERC con necesidad de diálisis y son una de las pocas categorías de enfermedades renales que son tratables. La mayoría tiene cursos de progresión lenta, por lo que para alcanzar los objetivos señalados necesitamos centros más especializados en GN, con el objetivo de adquirir cohortes de pacientes con tamaño suficiente para realizar ensayos clínicos. Una unidad central asociada con varias unidades periféricas es un diseño útil para conectarse con los pacientes y compartir información vital entre registros y biobancos [56] [57]. Además, expertos en enfermedades glomerulares, grupos de defensa y la industria farmacéutica deben colaborar en todas las fases de desarrollo para mejorar las estrategias de investigación, determinar los mejores diseños de prueba y ayudar en su ejecución.
NEFROPATÍA IgA
Patogénesis
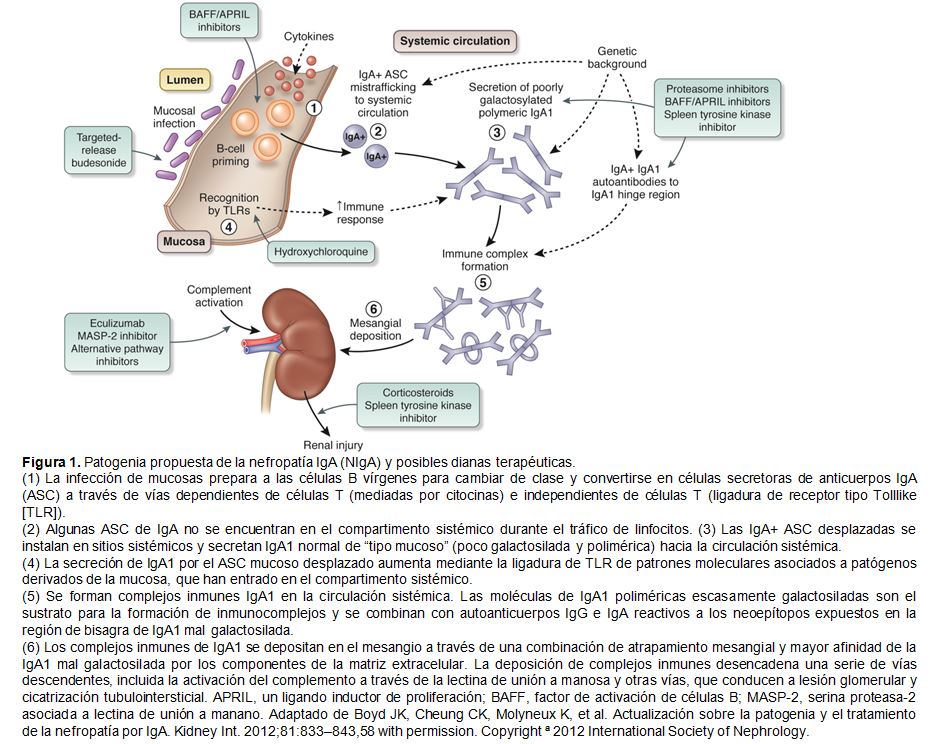
Se dispone de nueva información sobre la patogénesis de la nefropatía IgA (Figura 1) [58]:
* La IgA1 pobre en O-galactosidasa producida en las superficies mucosas y sus niveles séricos aumentados en la nefropatía IgA probablemente reflejan un defectuoso sistema inmune de la mucosa [59]. Se ha informado que la IgA1 pobre en O-galactosidasa y los autoanticuerpos circulantes anti-IgA1 pobre en galactosa predicen la progresión de la enfermedad [60], pero su valor pronóstico o en la monitorización de la enfermedad no se ha probado adecuadamente cuando se considera como un valor añadido a la presión arterial, TFGe, proteinuria o la puntuación MEST-C: hipercelularidad mesangial (M), endocapilar (E), esclerosis segmentaria (S), fibrosis intersticial / tubular atrofia (T), semilunas (C) (ver Biomarcadores y predicción del pronóstico). De manera similar, utilizando un nuevo ensayo basado en anticuerpos, los niveles séricos de IgA1 pobre en O-galactosidasa no fueron lo suficientemente discriminatorios como para justificar su uso como herramienta de diagnóstico o pronóstico [61]. Un reciente estudio de asociación de todo el genoma en la nefropatía IgA identificó un loci de genes de susceptibilidad involucrados en la inmunidad de la mucosa intestinal [62]. En su apoyo, se desarrolló un estudio basado en el efecto de la budesonida en pacientes con nefropatía primaria por IgA en riesgo de desarrollar enfermedad renal en etapa terminal (estudio NEFIGAN), que apuntaba al efecto de la budesonida liberada sobre la mucosa del íleon distal. El tratamiento redujo la proteinuria en pacientes con nefropatía IgA después de 9 meses de tratamiento [63]. Un ensayo confirmatorio en fase 3 está actualmente en curso.
* La activación mucosa de la respuesta inmune innata a través de la unión a receptores Toll-like (TLR) por microbios y otras señales de peligro, y la señalización a través de los factores de supervivencia de células B, el factor de activación de células B y un ligando inductor de proliferación son eventos críticos que regulan la inmunidad de la mucosa, y están siendo objeto para la intervención terapéutica con hidroxicloroquina o con factor de activación de células B/inhibidor de ligando inductor de proliferación [64] [65] [66].
* La lesión glomerular en la nefropatía IgA está asociada con la activación del sistema del complemento [67] [68]. Esto está respaldado por el mapeo genético y por datos clínicos de eculizumab en el tratamiento de rescate de nefropatía IgA con semilunas [68] [69] [70]. Un anticuerpo monoclonal anti MASP-2, la enzima efectora de la vía de lectina del sistema del complemento, ha mostrado efectos antiproteinúricos en 4 pacientes con nefropatía IgA, y ahora se está llevando a cabo un ensayo de fase 3 [71]. Aunque estos mecanismos patogénicos han dado lugar a nuevas posibilidades terapéuticas, son necesarios ensayos más amplios y a más largo plazo antes de que puedan incluirse en futuras guías de recomendaciones.
Biomarcadores y predicción del pronóstico.
El sistema de puntuación MEST para la nefropatía IgA ofreció la primera oportunidad de usar la histología para predecir el resultado renal independiente de proteinuria, presión arterial y la TFGe [72] [73]. El estudio de validación europeo de la clasificación Oxford para la nefropatía IgA (VALIGA) confirmó la asociación de M1, S1 y T1/2 con resultados renales, y la asociación de M1 y E1 con el aumento posterior de la proteinuria [74]. En los niños, la puntuación MEST arrojó una mayor prevalencia de lesiones proliferativas versus lesiones escleróticas [74]. En adultos, cuando la puntuación MEST se combinó con la TFGe , la proteinuria y la presión sanguínea en el momento de la biopsia, fue posible predecir el resultado renal con la misma precisión que los datos clínicos durante 2 años de seguimiento y, por lo tanto, la puntuación MEST permitió la estratificación del riesgo en un momento anterior [75]. Un amplio estudio de pacientes con nefropatía IgA demostró que las semilunas celulares o fibrocelulares se asociaron independientemente con un mayor riesgo de progresión de la enfermedad renal, especialmente en aquellos no inmunodeprimidos [76]. Además, la presencia de semilunas >25% de los glomérulos se asoció con un mayor riesgo de mal resultado renal, incluso en pacientes tratados con inmunosupresión, aunque estos resultados se basaron en subgrupos pequeños y no fueron consistentes en todos los casos evaluados [76]. Según este estudio, la puntuación MEST incluye ahora una C, con un valor de 1 o 2 (semilunas 25% respectivamente). Es importante destacar que la puntuación MEST-C se desarrolló para predecir el resultado renal y no para enfocar el tratamiento o para predecir la respuesta al mismo. Aunque los datos de observación sugieren que E1 y las semilunas pueden predecir los resultados de manera diferente en pacientes tratados y no tratados, y los beneficios de los esteroides pueden diferir en pacientes con M1 o S1, actualmente no hay pruebas suficientes para sugerir que las decisiones de inmunosupresión deban basarse en parámetros histológicos [72] [76] [77] [78]. Una limitación importante es la ausencia de un modelo de predicción de riesgo validado que permita la integración de la histología con predictores clínicos para establecer un pronóstico individual preciso.
Se necesitan nuevos biomarcadores para mejorar aún más la predicción del pronóstico renal en la nefropatía IgA. El depósito glomerular de C4d puede representar un marcador de pronóstico adverso [79], pero este hallazgo necesita más validación antes de que pueda recomendarse de forma rutinaria. Un pequeño estudio demostró una asociación entre microhematuria promediada en el tiempo >5 glóbulos rojos por campo de alta resolución y el riesgo de ERC con necesidad de diálisis, especialmente cuando se combina con proteinuria promediada en el tiempo [23]. Sin embargo, los valores promediados en el tiempo requieren la duración completa del seguimiento, que no es clínicamente relevante, y no está claro si la asociación es independiente de la puntuación MEST-C y otros predictores clínicos establecidos.
Se han realizado más de 1.000 estudios de derivación para biomarcadores en la nefropatía IgA. Hasta la fecha, ninguno ha validado externamente la reproducibilidad del ensayo y la asociación con el resultado renal utilizando plataformas disponibles comercialmente, y ninguno ha traducido los resultados a la práctica clínica al demostrar que el biomarcador mejora la predicción más allá de otros factores de riesgo fácilmente disponibles [80]. Actualmente, ningún biomarcador está listo para aplicación clínica.
Tratamiento
El uso de esteroides en la nefropatía IgA sigue siendo objeto de controversia. El ensayo de tratamiento inmunosupresor en la nefropatía progresiva por IgA (STOP-IgAN) aleatoriza pacientes para tratamiento de apoyo, pacientes solo con esteroides, o pacientes con esteroides junto con ciclofosfamida y azatioprina secuenciales basados en la TFGe. La inmunosupresión redujo transitoriamente la proteinuria durante 3 años, pero no tuvo ningún impacto en la TFGe y solo dio lugar a eventos adversos infecciosos significativos [81]. La reducción de la proteinuria se produjo principalmente en el grupo de esteroides y no en la terapia de combinación inmunosupresora [82]. El tratamiento de apoyo optimizado se asoció con una pérdida muy lenta de función renal en el grupo de control, por lo que el estudio tenía poco poder para detectar resultados basados en la TFGe. La evaluación terapéutica de esteroides en el ensayo del Estudio Global de Nefropatía IgA (TESTING Low Dose Study) (TESTING) aleatorizó a los pacientes a 6 meses de esteroides o placebo y finalizó de forma precoz después de que un análisis intermedio revelara un alto riesgo de eventos adversos graves infecciosos, incluyendo neumonía letal por Pneumocystis jirovecii [12]. Hubo una reducción significativa en el riesgo de disminución del 40% en la TFGe o necesidad de diálisis en el grupo de esteroides. La pérdida de la función renal en el grupo control fue 4 veces más rápida en el ensayo TESTING que en el ensayo STOP-IgAN, lo que sugiere una población de mayor riesgo y/o diferencias en la terapia de apoyo. En el estudio TESTING, el impacto beneficioso de los esteroides fue similar en pacientes con TFGe > o < 50 ml/min/1,73 m2. Este hallazgo es consistente con los análisis de otros ensayos clínicos que también mostraron un beneficio de la inmunosupresión con una TFGe menor, pero con un mayor riesgo de eventos adversos [77] [83]. Las futuras recomendaciones de la guía (Tabla complementaria S1) (Tabla 4) deberán incluir una evaluación de los riesgos relativos y los beneficios de los esteroides en pacientes individuales en un rango más amplio de TFGe, con cuidadosa consideración de infecciones y profilaxis.
Aunque estudios previos sugirieron que el micofenolato mofetilo (MMF) no era efectivo para el tratamiento de la nefropatía IgA [84] [85], 2 ensayos recientes añaden información contradictoria. Un ensayo en su mayoría de raza blanca se detuvo precozmente por inutilidad, porque no hubo un efecto de MMF en el resultado primario basado en la proteinuria [86]. Sin embargo, un ensayo chino aleatorizó a los pacientes al tratamiento con 6 meses de esteroides a dosis completas o a tratamiento con esteroides a dosis más bajas junto con MMF [87]. Después de 1 año, La remisión completa de proteinuria fue similar entre los 2 grupos, pero con menos eventos adversos relacionados con los esteroides en aquellos tratados con MMF. Este estudio reintroduce la posibilidad de que MMF sea eficaz para la nefropatía IgA; sin embargo, hubo un uso muy poco frecuente del bloqueo del SRAA; no era una población de estudio multiétnica y la duración del seguimiento fue demasiado corta para evaluar un efecto sobre la función renal. Se requerirán más estudios antes de que MMF pueda considerarse para el tratamiento de la nefropatía IgA. Tanto los bloqueadores del SRAA como el MMF pueden afectar negativamente el embarazo y los pacientes deberán comprender esto y ejercer un uso apropiado de anticonceptivos cuando reciban tratamiento.
La amigdalectomía sigue siendo una terapia controvertida para la nefropatía IgA. Un ensayo japonés comparó la amigdalectomía con esteroides versus esteroides solos y encontró una reducción marginalmente mayor de proteinuria en el grupo de amigdalectomía, pero no hubo impacto en la TFGe durante 12 meses [88]. Solo la mitad de los pacientes recibió bloqueo del SRAA y no hubo seguimiento a largo plazo para evaluar los cambios en la TFGe. En una cohorte europea, se realizó un análisis de propensión (propensity-score matched) entre los pacientes con amigdalectomía y un grupo control, sin encontrar beneficio en el cambio de la TFGe o en la proteinuria [89]. Por lo tanto, la amigdalectomía solo puede considerarse en pacientes con nefropatía IgA con amigdalitis recurrente.
Aunque los estudios observacionales sugieren que la incidencia y la evolución de pacientes con nefropatía IgA puede ser diferente entre caucásicos y asiáticos [90] [91] [92], actualmente no hay pruebas suficientes para sugerir que los enfoques de tratamiento deberían ser distintos según el origen étnico. Posiblemente, las diferencias en las poblaciones de estudio, además de la raza, pueden explicar las diferentes respuestas al tratamiento [86] [93]. Los ensayos multiétnicos, como el ensayo TESTING Low Dose (ClinicalTrials.gov NCT01560052), están evaluando este problema más a fondo.
Estudios futuros
Los ensayos con rituximab y tacrolimus han arrojado resultados negativos [94] [95]. Actualmente, hay ensayos dirigidos al inhibidor de la tirosin-quinasa esplénica, fostamatinib, al factor activador de células B y al bloqueante del ligando inductor de proliferación, atacicept (Figura 1). Acaba de completarse un estudio piloto con el inhibidor del proteasoma, bortezomib. Los futuros ensayos multiétnicos de otros agentes farmacológicos deberían incorporar la monitorización terapéutica del nivel de fármacos para ayudar a determinar si las diferencias étnicas en los resultados pueden estar relacionadas con la farmacocinética versus la respuesta diferencial a la enfermedad.
NEFROPATÍA MEMBRANOSA
La nefropatía membranosa se caracteriza por complejos inmunes glomerulares subepiteliales. El descubrimiento de antígenos de podocitos a los que se dirigen los anticuerpos circulantes ha sido un gran avance [96] [97]. Esto y los informes de estudios clínicos y ensayos obligan a revisar casi todas las recomendaciones KDIGO 2012 sobre la nefropatía membranosa (Tabla complementaria S2) (Tabla 5).
Terminología
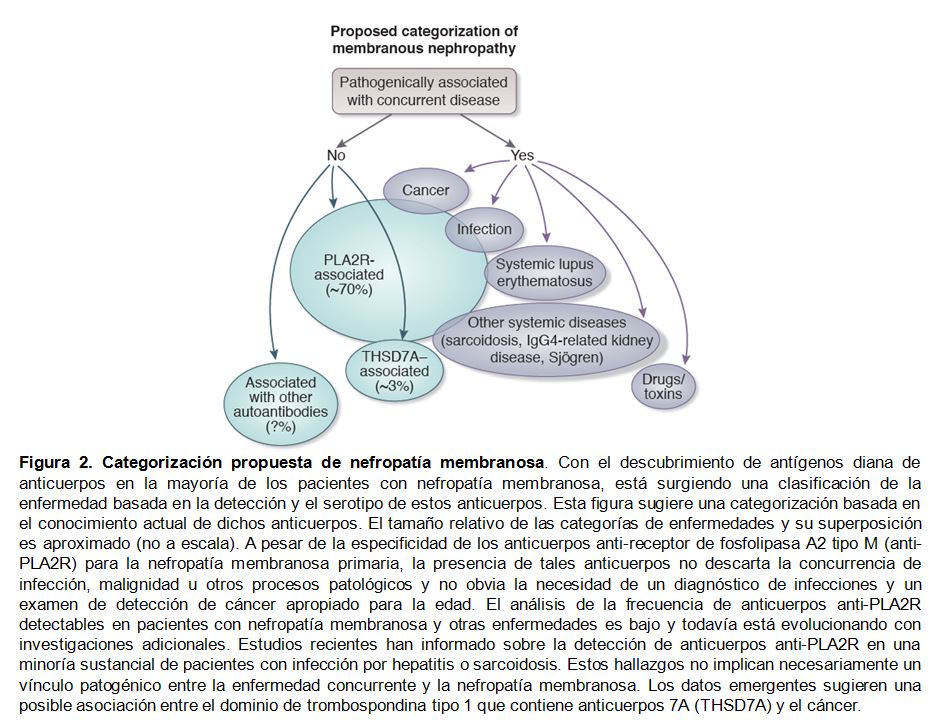
El descubrimiento de anticuerpos contra antígenos intrínsecos podocitarios (PLA2R y el dominio trombospondina-like 7A [THSD7A]) estableció que la nefropatía membranosa es una enfermedad autoinmune. Los datos emergentes apuntan al valor diagnóstico, pronóstico y de seguimiento de la enfermedad que tienen los niveles de anticuerpos anti-PLA2R [8]. Esto introdujo una categorización de la nefropatía membranosa basada en los autoanticuerpos detectables versus la nefropatía no asociada con ninguno de los anticuerpos. La nefropatía membranosa asociada con otros procesos de la enfermedad (infecciones, lupus eritematoso sistémico, sarcoidosis, neoplasias malignas) constituye una categoría diferente (Figura 2).
Patogénesis
Los anticuerpos anti-PLA2R y THSD7A están presentes en 50%-80% y 2%-4% de pacientes con nefropatía membranosa respectivamente. Los 2 serotipos coexisten solo ocasionalmente. Los anticuerpos anti-PLA2R son poco frecuentes en pacientes con nefropatía membranosa asociada a neoplasias malignas. Por el contrario, el cáncer puede ser más común entre los pacientes con anticuerpos THSD7A, pero los datos aún son insuficientes para dirigir los enfoques de detección de malignidad en la nefropatía membranosa. La nefropatía membranosa asociada a PLA2R está vinculada a polimorfismos genéticos en el gen PLA2R, lo que proporciona evidencia adicional del papel patogénico de este autoanticuerpo [98] [99].
Biomarcadores: diagnóstico y predicción del pronóstico.
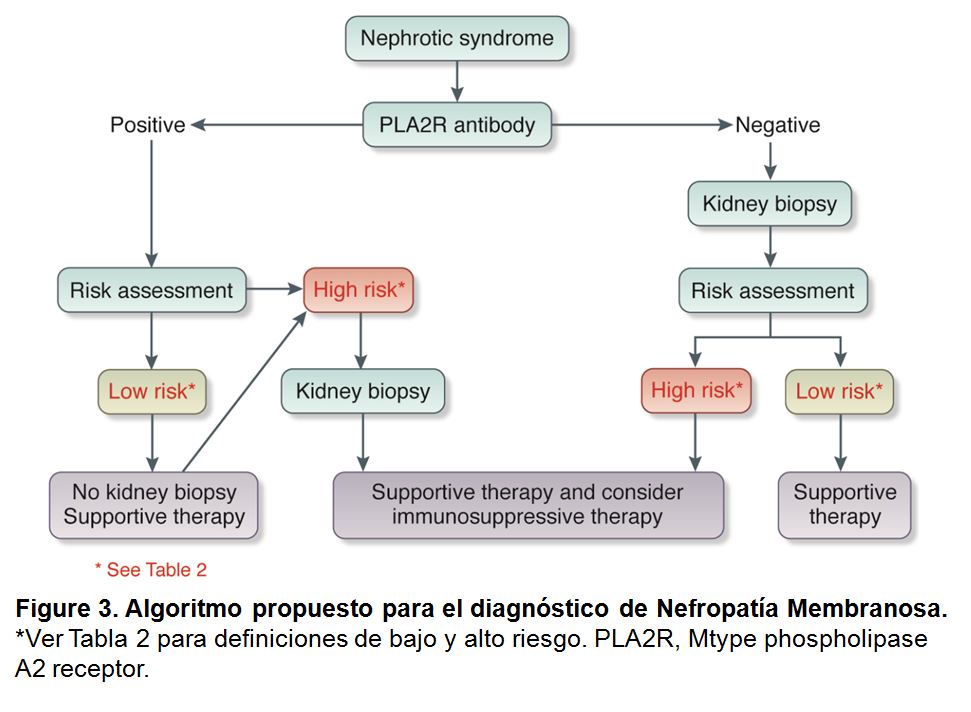
Papel de la biopsia renal en el diagnóstico. Debido a que los anticuerpos anti-PLA2R predicen la nefropatía membranosa con alta especificidad, es posible que no se necesite una biopsia renal en pacientes anti-PLA2R positivos con un bajo riesgo de progresión de la enfermedad y/o un alto riesgo de morbilidad relacionada con la biopsia [5] [100] (Figura 3) (Tabla 2). Cuando se contempla la terapia inmunosupresora, todavía se recomienda realizar una biopsia renal para excluir otro proceso concomitante y estimar el grado de fibrosis crónica. Una biopsia renal está especialmente indicada en casos de síndrome nefrótico y lesión renal aguda porque puede identificar casos de nefropatía membranosa asociada a GN extracapilares (por anticuerpos anti membrana basal glomerular o anticuerpos anti citoplasma de los neutrófilos) incluso en casos que son positivos para anti-PLA2R. En pacientes con anti-PLA2R negativo, se necesita una biopsia renal para diagnosticar la nefropatía membranosa. En tales pacientes, es importante observar si la tinción de PLA2R está presente en los glomérulos, ya que esto permitirá la identificación de pacientes con nefropatía membranosa asociada a PLA2R. En casos seleccionados de nefropatía membranosa, puede ser importante observar las subclases de IgG en la biopsia renal, donde la tinción dominante con IgG1 sugiere causas secundarias. La especificidad de los anticuerpos anti-THSD7A en el diagnóstico de la nefropatía membranosa no está bien establecida.
La presencia de anticuerpos anti-PLA2R no permite la exclusión de una infección concurrente o cáncer.
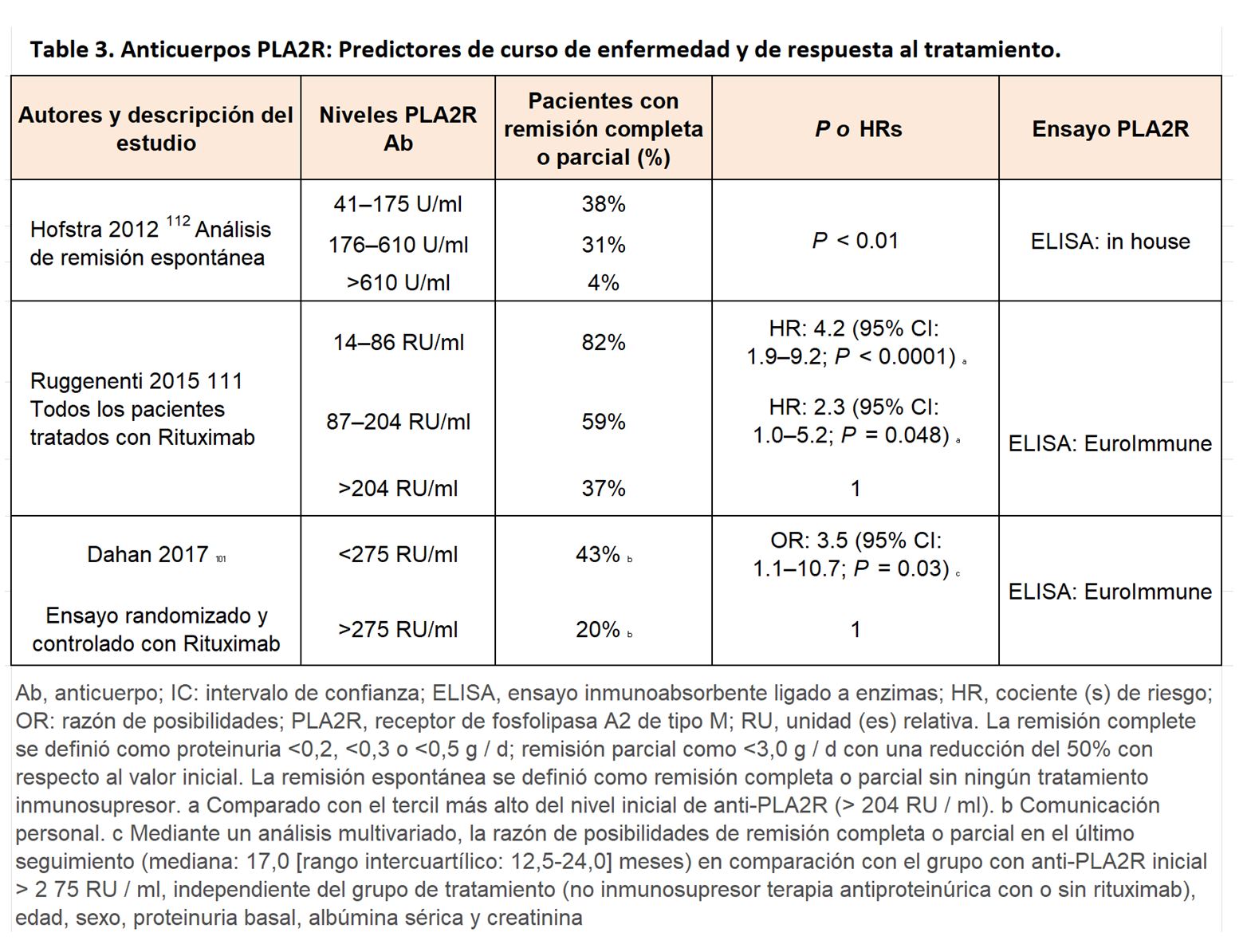
Estratificación del riesgo. Los pacientes con nefropatía membranosa y proteinuria subnefrótica tienen una excelente supervivencia renal a largo plazo y no necesitan inmunosupresión. Entre los pacientes con proteinuria en rango nefrótico, la gravedad de la enfermedad varía y el pronóstico varía desde la remisión espontánea hasta un síndrome nefrótico grave y progresión a ERC-5. En tales pacientes, los riesgos de inmunosupresión no deben exceder los riesgos a corto plazo del síndrome nefrótico. La actual estratificación de riesgo de los pacientes que necesitan tratamiento (> 6 meses de proteinuria> 4 g/d) carece de especificidad, ya que una proporción sustancial de estos pacientes aún puede desarrollar una remisión espontánea [101]. Modelos que utilizan otros puntos de corte o que incluyen la medición en serie de proteínas urinarias de bajo peso molecular, albúmina sérica y la TFGe pueden permitir una mejor evaluación del riesgo de complicaciones y/o progresión de la enfermedad. Los datos emergentes apuntan al valor pronóstico de la cuantificación de los niveles de anticuerpos anti-PLA2R y posiblemente de la extensión de sus epítopos diana [102] [103]. En pacientes con PLA2R positivo, los niveles bajos de anticuerpos parecen predecir una mayor probabilidad de remisión espontánea que los niveles altos. Por el contrario, los pacientes con anticuerpos dirigidos a 2 o 3 dominios de epítopos diana pueden ser menos propensos a desarrollar una remisión espontánea.
Un estudio reciente mostró que los cambios en los niveles de anticuerpos anti-PLA2R durante el seguimiento se correlacionaron con cambios en la proteinuria [104]. Debido a que este estudio incluyó pacientes tratados, faltan datos sobre el valor que pueden tener los cambios en los niveles de anticuerpos anti-PLA2R antes de iniciar la terapia inmunosupresora para guiar la decisión de iniciar el tratamiento o para la elección de los agentes terapéuticos.
Tratamiento
Además de la preservación de la función renal y la remisión de proteinuria, los objetivos futuros del tratamiento deben incluir la mejora de los resultados relacionados con la evolución del paciente y las medidas de calidad de vida (para lo cual se deben desarrollar instrumentos validados), junto con la prevención de eventos cardiovasculares y tromboembólicos [45], infecciones y mortalidad.
Existe consenso en que la inmunosupresión debe iniciarse en casos con disminución de la TFG o, en particular, con síndrome nefrótico grave que ponga en peligro la vida. En pacientes con síntomas mínimos y función renal preservada, puede ser aceptable retrasar la inmunoterapia mientras se maximiza el tratamiento para la proteinuria, la hipertensión e hiperlipidemia durante al menos 3 años [105]. La disponibilidad de tratamientos menos tóxicos puede conducir a un inicio más temprano de la inmunoterapia para permitir una desaparición más rápida de los síntomas del síndrome nefrótico. Además del pequeño tamaño del riñón, no hay otro umbral para el cual el tratamiento se considere inútil. La terapia puede estabilizar incluso a pacientes con TFGe < 30 ml/min/1.73 m2. Una biopsia renal es valiosa para identificar la lesión renal aguda o evaluar la gravedad de la fibrosis.
Tratamiento con agentes inmunosupresores.
Todos los pacientes deben someterse a pruebas de detección de infecciones y una prueba de detección de tumores malignos apropiada para su edad antes de comenzar la terapia inmunosupresora.
Los agentes alquilantes siguen siendo los únicos que han demostrado su eficacia en la prevención de la ERC-5 o la muerte [106]. Dada su toxicidad, solo deben ser recetados por médicos experimentados y restringidos a pacientes con alto riesgo de progresión. Los fumadores actuales y anteriores pueden tener un riesgo particularmente mayor de cáncer posterior de vejiga o pulmón asociado a la exposición de agentes citotóxicos. Asimismo, se debe prestar especial atención a los pacientes en edad fértil debido al riesgo de infertilidad asociado con estos agentes. Históricamente, el tratamiento con un agente alquilante había sido cíclico y acompañado de pulsos i.v. de metilprednisolona. Se utilizan otros regímenes en la práctica clínica, incluida la ciclofosfamida diaria y la omisión de pulsos de metilprednisolona.
Estudios con otros agentes inmunosupresores solo utilizaron la reducción de la proteinuria como objetivo final. La terapia con inhibidores de calcineurina indujo remisiones con una frecuencia similar a la ciclofosfamida, pero se asoció con una tasa de recaída más alta [107] [108]. El uso diario continuo de inhibidores de calcineurina puede mantener la remisión; sin embargo, las consecuencias de la terapia a largo plazo son desconocidas. En un ensayo controlado, el clorambucilo, pero no la ciclosporina, redujo la pérdida de la TFGe en la nefropatía membranosa con insuficiencia renal [109].
En el estudio Evaluate Rituximab Treatment for Idiopatic Membranous Nephropathy (GEMRITUX), el rituximab fue más efectivo que el placebo para inducir remisiones después de 17 meses [101]. La tasa de falta de respuesta al rituximab fue aproximadamente del 35%. Un reciente estudio retrospectivo de propensión (propensity-matched) sugirió tasas de remisión parcial más bajas en primera línea, por lo tanto, aún son necesarios más estudios. Es probable que la elección de la terapia se pueda determinar mediante modelos mejorados de estratificación de riesgo.
Monitorización de enfermedades. Los niveles de anticuerpos anti-PLA2R pueden ser valiosos para controlar el tratamiento y el seguimiento. Las remisiones completas casi siempre están asociadas con la desaparición de los anticuerpos anti-PLA2R. Aunque la disminución de los niveles de anticuerpos puede preceder a la remisión clínica, actualmente no está claro en qué medida una disminución predice una remisión posterior. Por lo tanto, la monitorización en serie de los anticuerpos anti-PLA2R durante el tratamiento requiere más estudio. Durante la remisión de la proteinuria, no hay evidencia para apoyar la terapia preventiva basada en el aumento solo de los niveles de anticuerpos. Aun así, medir los anticuerpos anti-PLA2R en pacientes con una recurrencia o empeoramiento de la proteinuria debería ayudar a distinguir entre la recaída y otras causas de proteinuria. Los anticuerpos anti-PLA2R persistentes antes del trasplante renal se asocian con un mayor riesgo de recurrencia de la nefropatía membranosa en el injerto renal. No hay datos suficientes para evaluar si un trasplante de riñón debe retrasarse hasta que los anticuerpos se vuelvan negativos y durante cuánto tiempo. Las condiciones bajo las cuales se debe realizar una biopsia repetida o un examen de detección de infecciones, malignidad u otras causas del síndrome nefrótico no están bien definidas.
Estudios futuros
Si bien los ensayos de anticuerpos anti-PLA2R son razonablemente comparables para fines diagnósticos, difieren en su valor cuantitativo. Cualquier modelo de estratificación de riesgos o monitorización de enfermedades basado en los niveles de anticuerpos requerirá la armonización y calibración de las pruebas. En qué medida y con qué capacidad se pueden usar los niveles de anticuerpos para definir los objetivos finales subrogados en los ensayos clínicos, requiere una evaluación formal.
Se necesita investigación adicional para desarrollar modelos de estratificación de riesgo más precisos, que incorporen otros biomarcadores de la enfermedad además de la proteinuria, incluidas medidas cualitativas y cuantitativas de autoanticuerpos.
Esperamos datos a corto plazo del estudio Membranous Nephropathy Trial of Rituximab (MENTOR) (que comparó rituximab versus ciclosporina). Se espera el informe del estudio de Terapia secuencial con tacrolimus y rituximab en nefropatía membranosa primaria (STARMEN) (que compara tacrolimus y rituximab versus el régimen cíclico de ciclofosfamida y corticosteroides "pauta Ponticelli"). Estudios con combinaciones de medicamentos existentes y la evaluación de nuevos agentes dirigidos a diferentes objetivos inmunológicos pueden mejorar la frecuencia y/o duración de las remisiones completas.
Con respecto al diseño de ensayos clínicos, se puede utilizar la remisión completa (proteinuria < 0.3 g/d combinada con TFG estable) como criterio de valoración subrogado. La remisión parcial (reducción del 50% de proteinuria a un nivel
CONCLUSIONES
Si bien los viejos problemas, como la mejor manera de evaluar la función renal, la actividad de la enfermedad renal y la proteinuria, aún persisten en la nefrología, se han logrado importantes avances en nuestra comprensión de la patogénesis de la enfermedad en la nefropatía IgA y en la nefropatía membranosa. El número de ensayos aleatorios en estas enfermedades ha crecido constantemente y varios ensayos en fase 3 están actualmente en marcha. Los intentos recientes para definir resultados subrogados, como la remisión completa en la nefropatía membranosa, reforzarán aún más este campo.
CONFLICTOS DE INTERÉS
JF declaró haber recibido honorarios de consultoría de Amgen, Alnylam, Bayer, Boehringer Ingelheim, Calliditas, Inositec, Novo Nordisk, Omeros y Vifor; honorarios como ponente de Amgen y Vifor; y apoyo de viaje de Boehringer Ingelheim. DCC declaró haber recibido honorarios de consultoría de Alnylam, Calliditas, ChemoCentryx, Dimerix, Mallinckrodt, Novartis y Rigel; y apoyo a la investigación de Genentech y el Instituto Nacional de Diabetes, Enfermedades Digestivas y Renales. JJH declaró haber recibido honorarios de consultoría de Aurinia, Dimerix y Variant. PHN declaró haber recibido apoyo de investigación de la Red de Tolerancia Inmune. SCWT declaró haber recibido honorarios de consultoría de AstraZeneca, Boehringer Ingelheim y Sanofi. JFMW declaró haber recibido apoyo de investigación de la Dutch Kidney Foundation y el programa FP7 de la Unión Europea (EUrenOmics); y apoyo a la investigación futura de Achillion y ChemoCentryx. DCW declaró haber recibido honorarios de consultoría de Akebia, AstraZeneca, Amgen, Boehringer Ingelheim, GlaxoSmithKline, Janssen y Vifor Fresenius; honorarios como ponente de Amgen y Vifor Fresenius; y apoyo a la investigación de AstraZeneca. WCW declaró haber recibido honorarios de consultoría de Akebia, AMAG, Amgen, AstraZeneca, Bayer, Daichii-Sankyo, Relypsa y ZS Pharma; honorarios como ponente de FibroGen; y apoyo a la investigación de los Institutos Nacionales de Salud. BHR declaró haber recibido honorarios de consultoría de Alexion, Aurinia, Biogen, Biomarin, Bristol-Myers Squibb, ChemoCentryx, EMD Serono, Frazier Life Sciences, Genentech, Gilead, Lupus Foundation of America, Mallinckrodt, MedImmune, Novartis, Pharmalink, Ra Pharmaceuticals, Retrophin y Rigel; y apoyo para viajes de la Sociedad Estadounidense de Nefrología, Aurinia, Biogen, Escuela de Nefrología de Budapest, Alianza de Investigación de Artritis y Reumatología Infantil, ChemoCentryx, Congreso sobre LES (Australia), Sociedad Central de Investigación Clínica y Traslacional-Federación Americana del Medio Oeste de Investigación Médica, CureGN, Congreso de la Liga Europea contra el Reumatismo y el Congreso de Portugal, KDIGO, MENTOR (Ensayo controlado multicéntrico aleatorizado de rituximab), Oficina de impacto en la salud de las minorías para el lupus, Pharmalink, RaPharmaceuticals, Retrophin y UpToDate. Todos los demás autores declararon no tener intereses en competencia.
AGRADECIMIENTOS
La conferencia fue patrocinada por KDIGO y apoyada en parte por subvenciones educativas sin restricciones de Achillion, Aurinia Pharmaceuticals, Calliditas Therapeutics, ChemoCentryx, Chugai, Expedition Therapeutics, Gilead, Goldfinch Bio, Kyowa Kirin, Mallinckrodt Pharmaceuticals, Novartis, Omeros, Sanofi Genzyme y Vifor Fresenius Medical Care Renal Pharma.
MATERIAL SUPLEMENTARIO
Table S1. 2012 Kidney Disease: Improving Global Outcomes (KDIGO) Glomerulonephritis (GN) guideline recommendations related to IgA nephropathy: Need to be revisited?
Table S2. 2012 Kidney Disease: Improving Global Outcomes (KDIGO) Glomerulonephritis (GN) guideline recommendations related to membranous nephropathy (MN): Need to be revisited?
Supplementary material is linked to the online version of the paper at www.kidney-international.org.